In Nederland wordt jaarlijks bij circa 8.000 mannen prostaatkanker vastgesteld.
Voor het 40e levensjaar is prostaatkanker zeer zeldzaam. Prostaatkanker kan een zeer wisselend beloop hebben. Bij veel mannen is dit beloop zo langzaam dat deze ziekte nooit klachten veroorzaakt of levensbedreigend wordt. In het UMC Utrecht worden per jaar ongeveer 150 mannen met prostaatkanker behandeld via brachytherapie (inwendige bestraling).
Bij brachytherapie wordt radioactief materiaal in de prostaat ingebracht. Dit materiaal bestaat uit kleine metalen zaadjes die Jodium-125 bevatten. Het voordeel van deze behandeling is dat de straling niet ver doordringt en dat hierdoor weinig gezond weefsel beschadigd wordt.
In deze folder vindt u informatie over de behandeling met Jodium-125 zaadjes. Achtereenvolgens worden de voorbereidingen, de behandeling en adviezen rondom de behandeling beschreven.

Grootte van een Jodium-125 zaadje, t.o.v 10 eurocent
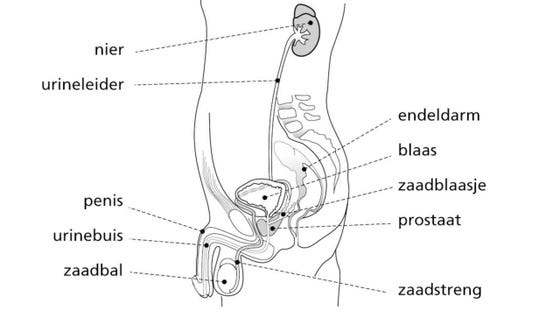
De prostaat
De prostaat is een klier die aan de basis van de penis tegen de blaas aan ligt. De prostaat produceert vocht voor de zaadlozing. Hoewel de grootte en vorm van de prostaat kan wisselen, is de afmeting en vorm van de gemiddelde prostaat te vergelijken met een grote walnoot. Op de onderstaande afbeelding kunt u zien waar de prostaat zich in het lichaam bevindt, namelijk: tussen de endeldarm en het schaambeen, onder de blaas.
Het vaststellen van prostaatkanker
Voor prostaatkanker geldt dat een vroege herkenning van de ziekte betere kansen biedt op genezing. In een vroeg stadium veroorzaakt prostaatkanker zelden plasklachten. Klachten van het plassen berusten meestal op een goedaardige vergroting van de prostaat.
Voorheen werd prostaatkanker alleen opgespoord bij ‘rectaal toucher’. De prostaat wordt dan met een vinger via de anus beoordeeld. Tegenwoordig kan de PSA-waarde (Prostaat Specifiek Antigeen) in het bloed al in een zeer vroeg stadium doen vermoeden dat iemand prostaatkanker heeft. Een verhoogd PSA-waarde is echter geen bewijs voor prostaatkanker. Bij een ontsteking van de prostaat of bij een vergrote prostaat kan de PSA-waarde ook verhoogd zijn. Microscopisch onderzoek van prostaatweefsel is daarom altijd noodzakelijk.
Als prostaatkanker is vastgesteld, wordt zo nodig onderzocht of de ziekte beperkt is tot de prostaat of is uitgezaaid. Vervolgens worden de behandelingsmogelijkheden met u besproken door de uroloog.
Verblijf
Tijdens uw verblijf op de stralingsunit Oncologie heeft u de beschikking over internet, telefoon, radio en televisie. Het is toegestaan om bezoek te ontvangen.
Vervoer
Omdat u een verdoving heeft gekregen, is het niet toegestaan om auto te rijden. Geadviseerd wordt om u te laten brengen en halen, van en naar het ziekenhuis. U kunt parkeren in de parkeergarage van het UMC Utrecht, de kosten hiervan zijn voor eigen rekening.
Waar kunt u ons vinden?
U komt bij de hoofdingang van het UMC Utrecht binnen. U Volgt Route E langs de centrale opname en de winkeltjes. Na de winkeltjes gaat u rechtsaf. U blijft Route E volgen. Aan het eind van de gang ziet u de liften. U gaat dan naar de tweede verdieping.
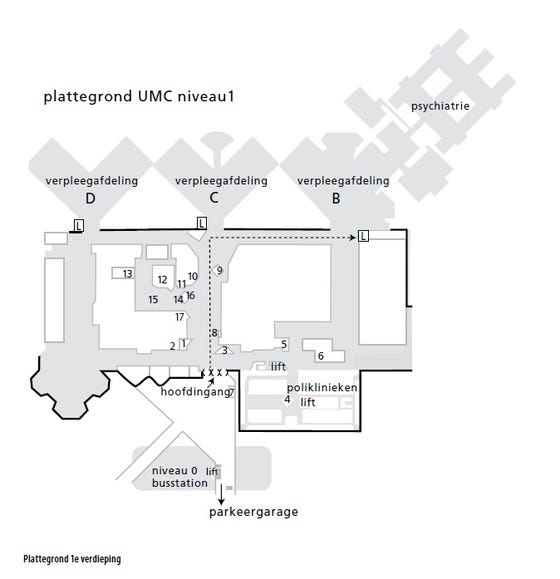
Als u uit de lift komt gaat u meteen naar links de gang in, route E volgend. U loopt dan richting klapdeuren. Na de klapdeuren gaat u meteen naar links. U bent dan bij de stralingsunit, waar u zich kunt melden.
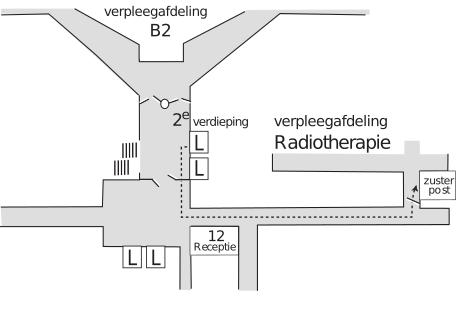
plattegrond 2e verdieping
Voorbereiding uitklapper, klik om te openen
Vooronderzoek
MRI (Magnetic Resonance Imaging)
Voordat met zekerheid vastgesteld kan worden of u in aanmerking komt voor brachytherapie, wordt in het UMC Utrecht een MRI-scan van uw prostaat gemaakt.
Indien de prostaat te groot is bestaat de mogelijkheid om met een half jaar hormoontherapie deze te verkleinen. Aangezien hormoonbehandeling bijwerkingen kan geven zal dit eerst met u besproken worden door de radiotherapeut.
Wanneer de tumor door het kapsel van de prostaat heen gegroeid blijkt te zijn, kan de behandeling met brachytherapie niet doorgaan. Hierover wordt telefonisch contact met u opgenomen. Meestal wordt dan uitwendige bestraling geadviseerd.
Consult bij anesthesie
Met de anesthesist wordt de wijze van verdoving besproken. Over het algemeen zal de verdoving gegeven worden via een ruggenprik. In het gesprek zal ook besloten worden of aanvullend bloedonderzoek, een longfoto, een hartfilmpje (ECG) of voorzorgsmaatregelen rondom de ingreep nodig zijn. Als u medicijnen gebruikt, neem hier dan een volledige en recente lijst van mee.
Voorlichtingsgesprek
Wanneer na de MRI en het consult bij de anesthesie besloten wordt om brachytherapie toe te passen, krijgt u telefonisch een afspraak voor het voorlichtingsgesprek. Dit gesprek zal plaatsvinden met een laborant op de afdeling Radiotherapie.
Om de behandeling goed te kunnen uitvoeren, is het belangrijk dat zowel uw maag als darmen leeg zijn. Hiervoor zijn de volgende adviezen opgesteld.
De dag voor de behandeling
Op de dag voor de behandeling is het wenselijk om lichte maaltijden te nuttigen, bestaande uit brood, crackers of beschuit met licht beleg.
Vet, gekruid voedsel en alcohol wordt afgeraden. U mag de hele dag door heldere vloeistoffen drinken, zoals water, bouillon, thee, zwarte koffie (eventueel met suiker), limonade, frisdrank zonder prik en vruchtensap zonder vruchtvlees. Vruchtensap met vruchtvlees, melk en andere zuivelproducten mag u niet drinken.
De dag van de behandeling
Op de dag van de behandeling mag u niet ontbijten. U mag wel een kop thee of een glas water drinken.
Als u zich niet aan deze regels houdt, kan de behandeling meestal niet doorgaan. Ze gelden echter niet als de anesthesist op de polikliniek Preoperatieve Screening andere afspraken met u heeft gemaakt.
Laxeermiddel
Uw arts heeft u bisacodyl voorgeschreven. Dit is een middel wat de darmen helpt schoon te maken. Dit noemen we een laxeermiddel. Schone darmen zijn belangrijk bij uw behandeling. Zo krijgen we een goed echobeeld van uw prostaat.
Hoe gebruikt u bisacodyl
2 dagen voor de behandeling brengt u ‘s avonds 1 zetpil in de endeldarm in. De dag voor de behandeling brengt u ‘s middags 1 zetpil in.
Bijvoorbeeld:
Uw behandeling is op maandag. Dan brengt u zaterdagavond 1 zetpil in en op zondagmiddag de 2e. Heeft u geen recept voor bisacodyl gekregen? Bel dan de afdeling radiotherapie, 088 75 588 00. En vraag naar uw behandelend arts.
Overige voorbereidingen
In verband met de hygiëneregels van de operatiekamer stellen wij het zeer op prijs dat u voordat u naar het ziekenhuis komt een douche neemt, uw haar wast en uw tanden poetst. Dit helpt infecties te voorkomen. Het is handig om losse, gemakkelijke kleren te dragen, zodat u geen problemen krijgt met het eventuele verband dat aangelegd wordt.
Neem het volgende mee naar het ziekenhuis:
- De medicijnen die u regelmatig gebruikt.
- Adres en telefoonnummer van iemand met wie de afdeling contact kan opnemen, als dit nodig mocht zijn.
- Kleding/toiletspullen voor een eventuele overnachting.
Waardevolle bezittingen (geld, sieraden) kunt u beter thuis laten. Het UMC Utrecht is niet verantwoordelijk voor verlies en diefstal van uw eigendommen.
Tijdens de behandeling uitklapper, klik om te openen
Voor de behandeling meldt u zich op de stralingsunit Oncologie.
De verpleegkundige van de afdeling begeleidt u naar uw kamer, waar u zich kunt omkleden. De verpleegkundige zal de huid tussen balzak en anus scheren en een klysma geven. Voor dit klysma wordt vloeistof via de anus in de endeldarm gebracht om deze leeg te maken. Dit is nodig om gedurende de behandeling een goed beeld te krijgen via echografie. Vervolgens wordt u opgehaald door medewerkers van de anesthesie. Zij brengen u naar de operatiekamer en geven u de verdoving. Uit voorzorg krijgt u voor de behandeling antibiotica, om de kans op infectie te verkleinen. Bij een verdoving via een ruggenprik zijn de handelingen niet pijnlijk, maar u kunt nog wel voelen dat ze plaatsvinden.
Als eerst wordt een blaaskatheter ingebracht. Vervolgens wordt de prostaat, door middel van een echografiesonde (probe) in de endeldarm (rectum), in beeld gebracht. Voor het implanteren wordt door de radiotherapeut met behulp van echografie een aantal holle naalden via de huid tussen de balzak en de anus ingebracht. Op de afbeelding hieronder kunt u zien hoe dit eruit ziet.
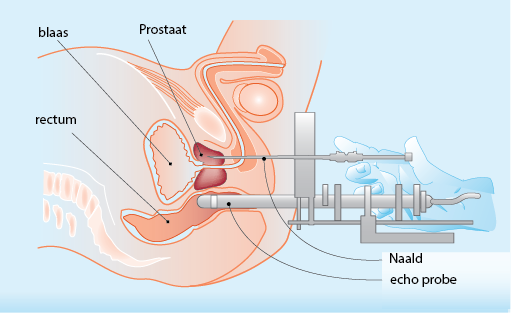
Met de echobeelden en de eerder gemaakte MRI worden berekeningen gemaakt om te bepalen hoeveel zaadjes nodig zijn voor de implantatie. Dit varieert van 40 tot 100 zaadjes, afhankelijk van de grootte van de prostaat.
De zaadjes worden via de holle naalden ingebracht, waarna de naalden weer worden verwijderd. Met een röntgenapparaat wordt gecontroleerd of alle zaadjes goed geplaatst zijn. De implantatie van de Jodium-125 zaadjes duurt ongeveer twee uur. U wordt vervolgens naar de uitslaapkamer gebracht. Hierna gaat u weer terug naar uw kamer.
Na de behandeling uitklapper, klik om te openen
Het wordt aanbevolen om de eerste dagen geen zwaar werk te verrichten en de eerste weken niet te fietsen. Verder kunt u alle normale activiteiten gewoon voortzetten.
Na de behandeling komt u afwisselend bij de radiotherapeut en de verwijzend uroloog voor controle. Een maand na de implantatie vindt de eerste controle plaats bij de radiotherapeut. Bij de eerste controle worden een MRI-scan en een CT-scan gemaakt om te zien of de Jodium-125 zaadjes nog goed op hun plaats zitten. Dit is een kwaliteitscontrole voor de procedure. Het effect van de behandeling wordt gecontroleerd door een regelmatige bepaling van de PSA-waarde in het bloed.
De volgende controle vindt ongeveer drie maanden later plaats bij de uroloog. De daarop volgende controle is weer drie maanden later bij de radiotherapeut. Na het eerste jaar vinden de controles eenmaal per jaar bij de radiotherapeut en eenmaal per jaar bij de uroloog plaats. Bij klachten kunt u tussendoor contact opnemen met uw uroloog of radiotherapeut.
Bijwerkingen
Als bijwerking van de behandeling heeft u mogelijk een bloeduitstorting. Dit is meestal niet pijnlijk en de verschijnselen verdwijnen binnen enkele weken.
Regelmatig treden plasklachten op, zoals een branderig gevoel bij het plassen, vaak plassen of meer moeite met plassen. Ook kan de urine in het begin wat bloed bevatten. Het is belangrijk dat u de eerste dagen voldoende drinkt (ongeveer 2 liter per dag) en dat u het gebruik van cafeïnehoudende dranken zoals koffie en cola beperkt. De plasklachten kunnen enkele maanden tot een jaar aanhouden. Soms is het onmogelijk om te plassen, dit gaat vaak gepaard met krampen in de blaasregio, hiervoor kan tijdelijk een katheter geplaatst worden.
Daarnaast kunnen lichte klachten voorkomen van diarree en/of slijm bij de ontlasting. Meestal zijn deze verschijnselen binnen enkele weken weer over.
Een zaadlozing kan in het begin pijnlijk zijn en in het zaadvocht kunnen bloedstolsels zitten. Dit laatste kan vele maanden het geval zijn. De hoeveelheid vocht bij een zaadlozing neemt uiteindelijk af doordat de prostaat geen vocht meer kan produceren. Bovendien veranderd de samenstelling van het vocht (het wordt helder en veel dunner). Als gevolg van de behandeling kunnen erectiestoornissen ontstaan, die vooral bij jonge mannen meestal spontaan weer verdwijnen. Erectiepillen (bijvoorbeeld Viagra®), helpen vaak goed.
Ernstige bijwerkingen zijn zeldzaam, maar niet volledig uit te sluiten. Dit geldt overigens ook voor de andere behandelingen.
Instructies rondom straling
Tijdens de behandeling zijn Jodium-125 zaadjes in de prostaat geplaatst. Dit is een radioactieve stof met een halveringstijd van 60 dagen. Dit betekent dat de radioactieviteit na 60 dagen gehalveerd is. Als gevolg hiervan word 8 maanden na het inbrengen van de zaadjes vrijwel geen straling meer afgegeven. De zaadjes blijven de rest van het leven in de prostaat achter zonder dat u daar last van heeft.
Kinderen en zwangere vrouwen
Kinderen en zwangere vrouwen zijn gevoeliger voor straling dan anderen. Daarnaast geldt dat hoe groter de afstand tussen u en een ander, hoe lager de intensiteit van de straling is. Als de afstand verdubbelt is de intensiteit van de straling vier keer zo laag.
- Gedurende de eerste 8 weken is het ongewenst dat kinderen bij u op schoot zitten. Tevens dienen kinderen en zwangere vrouwen niet langer dan één uur per dag, dichter dan één meter bij u te komen.
- Vanaf 8 weken kan dit uitgebreid worden tot twee uur per dag.
- Na 16 weken zijn er geen beperkingen meer.
Verliezen van een zaadje
Het is mogelijk dat u tijdens het plassen een zaadje verliest. U wordt daarom verzocht om, tot de eerste controleafspraak met de radiotherapeut, zittend te urineren. Mocht u een zaadje uitplassen, dan kan deze doorgespoeld worden.
Bij seksuele gemeenschap wordt aangeraden de eerste maand een condoom te gebruiken, omdat eventueel een jodiumzaadje bij de zaadlozing kan meekomen. Een enkele keer komt een zaadje via de bloedsomloop in een andere plaats in het lichaam terecht, meestal de long. Dit is niet gevaarlijk.
Overige aandachtspunten
Verder kunt u uw sociale leven leiden zoals u gewend bent. Reizen is gewoon mogelijk, detectiepoortjes zullen niet afgaan, aangezien de hoeveelheid metaal zeer gering is. Indien u binnen drie maanden na de behandeling denkt te gaan vliegen is een brief met informatie over de gegeven behandeling wenselijk. Op sommige vliegvelden staan namelijk detectiepoortjes die geringe hoeveelheid straling kunnen meten. U kunt voor deze informatiebrief contact opnemen met de afdeling Radiotherapie.
Als u binnen twee jaar na de brachytherapie onder behandeling van een arts komt, dan dient u deze op de hoogte te stellen van de aanwezigheid van het radioactieve materiaal in uw lichaam. Ingrepen in en rondom de prostaat, bijvoorbeeld biopten uit de endeldarm of een prostaatoperatie, moeten na brachytherapie extra voorzichtig worden uitgevoerd, vanwege de kans op wondproblemen. Als u een prostaatoperatie zou moeten ondergaan, moet de behandelend uroloog volledig op de hoogte zijn van de implantatie en de radiotherapeut van de operatie. Indien nodig kan uw arts aanvullende informatie verkrijgen bij de afdeling Radiotherapie van het UMC Utrecht (088 75 588 00). De vrijgekomen staafjes moeten worden opgevangen en opgeborgen in een metalen container. De staafjes kunnen direct worden afgevoerd naar de COVRA (Centrale Organisatie Voor Radioactief Afval) in Vlissingen of na telefonisch overleg worden geretourneerd naar het UMC Utrecht, afdeling Radiotherapie.
Mocht een patiënt binnen één jaar komen te overlijden en de wens bestaat tot crematie, dan dient contact opgenomen te worden met de afdeling Brachytherapie van het UMC Utrecht (088 75 588 00).
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Voor vragen kunt u contact opnemen met de afdeling Radiotherapie.
Polikliniek Radiotherapie
poli-radiotherapie@umcutrecht.nl
De afdeling is bereikbaar op werkdagen van 8.00 - 17.30 uur.
